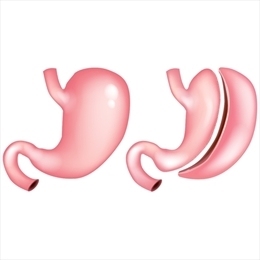
Рукавная гастрэктомия в Турции: эффективное лечение ожирения.
За последние 50 лет ожирение росло угрожающими темпами. Операция по снижению веса считается безопасным и долговечным методом лечения ожирения. Методы постоянно совершенствуются, чтобы давать лучшие результаты. В этой статье описываются показания, противопоказания и осложнения, связанные с рукавной гастрэктомией, и подчеркивается роль межпрофессиональной команды в лечении пациентов с ожирением.
Цели:
-
Техника выполнения рукавной гастрэктомии.
-
Показания к рукавной гастрэктомии.
-
Осложнения, связанные с рукавной резекцией желудка.
-
Стратегии межпрофессиональной команды для улучшения координации ухода за пациентами, перенесшими рукавную гастрэктомию, и улучшения результатов лечения пациентов.
Рукавная гастрэктомия, одна из самых популярных бариатрических операций современности, впервые была выполнена в 1990 году как первая из двухэтапных операций по билиопанкреатической диверсии с дуоденальным переключением (БЛД-ДС). Первая лапароскопическая рукавная гастрэктомия была выполнена в 1999 году. Первоначальное показание для рукавной гастрэктомии было у пациентов с суперожирением (ИМТ> 60), чтобы вызвать потерю веса для более безопасного прохождения второй стадии БЛД-ДС.
При наблюдении за этими пациентами было отмечено значительное снижение избыточной массы тела, и в 2008 г. были опубликованы показания к лапароскопической рукавной гастрэктомии (ЛСГ). По сравнению с другими операциями по снижению веса, рукавная гастрэктомия технически проще с относительно меньшими осложнениями и, таким образом, стала наиболее распространенной операцией по снижению веса, проводимой в Турции.
Анатомия и психология
Чтобы понять и выполнить рукавную гастрэктомию, вы должны понимать анатомию желудка, окружающие его структуры и обширное кровоснабжение из верхней брыжеечной артерии и чревного ствола.
Желудок представляет собой мышечную трубку, которая начинается у диафрагмального отверстия, нижнего пищеводного сфинктера, и заканчивается, продолжаясь 1-й частью двенадцатиперстной кишки. Он делится на кардию (прямо дистальнее желудочно-пищеводного перехода), дно (примыкает к левой диафрагме), тело, антральный отдел и привратник (самая дистальная часть, входящая в двенадцатиперстную кишку). Малая кривизна лежит под медиальными сегментами печени и включает угловая вырезка который можно определить как место соединения вертикальной и горизонтальной осей малой кривизны (отмечает переход тела в антральный отдел). Большая кривизна представляет собой длинную левую боковую границу желудка от дна до привратника, которая соединяется с большим сальником. Левая граница внутрибрюшного отдела пищевода и дна встречаются под острым углом, называемым «углом Гиса». Позади от желудка лежит малый мешок, который потенциально представляет собой пространство впереди поджелудочной железы и граничит с селезеночной артерией, селезенкой, левой почкой и поперечной брыжейкой толстой кишки.
Связки
Желудочно-печеночная связка - малая кривизна к медиальному краю печени, содержит левую и правую желудочные артерии. Может содержать замещенную левую печеночную артерию.
Желудочно-диафрагмальная связка - от дна до левой половины диафрагмы
Желудочно-селезеночная связка - большая кривизна селезенки (которая лежит в левом верхнем квадранте) и содержит короткие желудочные сосуды.
Желудочно-ободочная связка - желудок ниже поперечной ободочной кишки, считается частью большого сальника и содержит желудочно-сальниковые сосуды.
Кровоснабжение
Чревный ствол имеет три ветви; левая желудочная, общая печеночная и селезеночная артерии. Левая желудочная артерия проходит по верхней малой кривизне и анастомозирует с правой желудочной артерией. Левая желудочная артерия является основным источником кровоснабжения желудка после рукавной гастрэктомии и отдает много задних ветвей, которые должны оставаться непрерывными во время рассечения задней поверхности желудка. Общая печеночная артерия отдает гастродуоденальную артерию, которая проходит позади первой части двенадцатиперстной кишки. Правая желудочная артерия является ветвью собственной печеночной артерии и соединяется с левой желудочной артерией по малой кривизне. Затем правая желудочно-сальниковая артерия ответвляется от желудочно-двенадцатиперстной артерии и проходит в желудочно-ободочной связке по большой кривизне, чтобы присоединиться к левой желудочно-сальниковой артерии, которая является ветвью селезеночной артерии, идущей по большой кривизне от латерального к медиальному. Селезеночная артерия также отдает 3-5 коротких желудочных артерий, идущих в желудочно-селезеночной связке к дну желудка.
Показания к рукавной гастрэктомии
Показания к рукавной гастрэктомии в основном связаны с бариатрическими операциями. Классическими критериями кандидата на любую бариатрическую операцию являются:
1) ИМТ больше или равен 40 или ИМТ больше или равен 35, по крайней мере, с одним сопутствующим заболеванием, связанным с ожирением (гипертония, сахарный диабет или серьезные проблемы с опорно-двигательным аппаратом)
2) Неудачные безоперационные попытки похудеть.
3) Освидетельствование психического здоровья
4) Отсутствие медицинских противопоказаний к хирургическому вмешательству.
Недавние обновления включали пациентов с ИМТ 30-35 с неконтролируемым диабетом 2 типа или метаболическим синдромом в качестве показания к лапароскопической рукавной гастрэктомии.
Противопоказания
Абсолютные противопоказания включают непереносимость общей анестезии, неконтролируемую коагулопатию и тяжелое психическое заболевание.
Относительными противопоказаниями являются пищевод Барретта и тяжелая форма гастроэзофагеальной рефлюксной болезни.
Оборудование
Для этой операции требуется основное лапароскопическое оборудование, которое будет включать вдувание газа CO2, хирургические простыни, мониторы, лапароскопические инструменты, электрокаутер и троакары. В отличие от обычных лапароскопических процедур, у бариатрических пациентов вам потребуются более длинные троакары, а также более длинные лапароскопические инструменты, чтобы приспособиться к более толстой брюшной стенке.
Также требуются:
-
Три троакара 5 мм и один троакар 15 мм.
-
Ретрактор печени.
-
5 мм лапароскоп с углом наклона 30 градусов
-
Эндоскопический линейный степлер
-
32-40 французский буж
-
Гибкий эндоскоп
-
Лапароскопическое энергетическое устройство
Персонал
Для бариатрической хирургии пациент должен быть оценен межпрофессиональной командой, прежде чем он станет кандидатом на хирургическое вмешательство. Сюда входят диетолог, психиатр, хирургическая бригада и врач первичной медико-санитарной помощи.
Для оперативной части требуется следующий персонал; анестезиолог, опытный метаболический хирург, операционная медсестра и первый ассистент.
Подготовка
Ожирение у женщин может иметь множество последствий. Это может привести к нерегулярному менструальному циклу и бесплодию. Кроме того, женщины с морбидным ожирением подвержены повышенному риску развития многих акушерских осложнений, таких как гестационный диабет, вызванная беременностью гипертензия/преэклампсия и осложнения, связанные с анестезией. Крупные для гестационного возраста плоды чаще встречаются у женщин с морбидным ожирением. Многие руководства по клинической практике, в том числе рекомендации Американского общества метаболической и бариатрической хирургии (ASMBS), рекомендуют избегать беременности до и по крайней мере через 12-18 месяцев после бариатрической операции. Основная проблема беременности в ближайшем раннем послеоперационном периоде после бариатрической хирургии заключается в том, что на развивающийся плод может повлиять быстрая потеря веса и потенциальный дефицит микроэлементов.
Американский колледж акушеров и гинекологов (ACOG) рекомендует использовать неоральную гормональную контрацепцию (например, внутриматочную систему с левоноргестрелом или имплантаты) женщинам, перенесшим бариатрическую операцию и желающим использовать гормональную контрацепцию. Барьерная контрацепция также помогает предотвратить заболевания, передающиеся половым путем. Физиологические и анатомические изменения бариатрической хирургии могут увеличить риск неэффективности оральных контрацептивов. Оральные контрацептивы также повышают риск тромбоэмболии у пациентов с ожирением.
Перед операцией все пациенты должны пройти эндоскопию верхних отделов. Появляется все больше данных об использовании «сверхнизкоуглеводной» предоперационной диеты для уменьшения размеров печени, что обеспечивает лучшее воздействие и благоприятные результаты.
Пациенту будут назначены предоперационные антибиотики за 30 минут до разреза, а также профилактика ВТЭ. Волосы на животе удаляют машинкой для стрижки в предоперационной зоне. Больного укладывают на операционный стол и фиксируют в положении лежа на вытянутых руках. После индукции анестезии в желудок устанавливают орогастральный зонд.
Техника
Существует множество способов выполнения лапароскопической рукавной гастрэктомии, и ниже приведен пример. Различные методы и данные, подтверждающие их, также будут обсуждаться в каждом разделе.
Вход и установка
Вход в брюшную полость начинается в левом верхнем квадранте, и используемая техника остается на усмотрение хирурга. В брюшную полость вдувают воздух до давления 15 мм рт. ст. и визуально исследуют брюшную полость с помощью лапароскопа. Установка троакара будет следующей:
-
Троакар 5 мм в левом подреберье по передней подмышечной линии (ассистентский порт)
-
Троакар 5 мм по левой верхней парамедианной среднеключичной линии (порт камеры)
-
Троакар 5 мм по правой верхней среднеключичной линии
-
15-мм троакар, установленный на уровне или чуть выше и справа от пупка (должен быть параллелен малой кривизне желудка)
-
Ретрактор печени, установленный в подмечевидной области
-
Два 5-мм порта слева будут использоваться ассистентом, два правосторонних порта (15 мм и 5 мм справа парамедианно) будут использоваться главным хирургом. После того, как все порты установлены и печень отведена, пациента помещают в положение обратного Тренделенбурга.
Мобилизация большой кривизны
Диссекция начинается с рассечения большого сальника на 5 см проксимальнее привратника около углового резца. Пересекают желудочно-сальниковые сосуды с помощью энергетического аппарата по большой кривизне в сторону коротких желудочных сосудов. Разделение коротких желудочных сосудов следует проводить биполярным коагулятором. Эту диссекцию продолжают, чтобы полностью разделить желудочно-диафрагмальную связку и мобилизовать угол Гиса, чтобы идентифицировать левую ножку диафрагмы.
-
Длина от привратника- ведутся споры о начальной точке для первой основной нагрузки с точки зрения расстояния от привратника. В настоящее время практикуются расстояния от 2 до 6 см, и величина оставшегося антрального отдела определяет его клиническую значимость. На расстоянии 2 см резецируется больше антрального отдела, а остаток желудка относительно меньше. Теоретически это приведет к увеличению избыточной потери веса, но может привести к большему количеству осложнений из-за увеличения дистального внутрижелудочного давления. Исследования, сравнивающие расстояние 2 см и расстояние 4-6 см, показали смешанные результаты. Один показал одинаковые результаты при рассмотрении потери веса и осложнений, а другой продемонстрировал увеличение потери веса без увеличения осложнений при длине 2 см. По мнению международной консенсусной конференции, резекцию следует начинать на расстоянии не менее 3 см от привратника.
Выявление и лечение грыжи пищеводного отверстия диафрагмы
После обнажения левых ножек диафрагмы определяют наличие грыжи пищеводного отверстия диафрагмы. Если это так, рекомендуется вправление мешка и ушивание грыжи с аппроксимацией голени с использованием узловых швов кзади от пищевода.
Задняя мобилизация
Сальник был отделен от большой кривизны, что позволило получить доступ к малому мешку. Желудок захватывают и поднимают кпереди, обнажая его заднюю стенку. Все спайки с малым мешком удаляются до самой медиальной части желудка по малой кривизне.
Размещение бужей
Орогастральный зонд удаляется, и под лапароскопической визуализацией помещается буж 32-40 по Френсу, который направляется в точку, дистальнее разделенных сальниковых прикреплений.
-
Размер бужа- мысль, стоящая за выбором размера бужа для выполнения рукавной гастрэктомии вокруг ножки по двум исходам, негерметичности проксимального скобочного шва и расчетной потери веса в процентах. Исторически было показано, что использование французских бужей меньшего размера приводит к увеличению скорости утечки и снижению веса. Мета-анализ, проведенный в 2013 году, показал, что при использовании бужей 40 французских и выше скорость утечки снижается на 66% без статистически значимого изменения эффективности потери веса. Это предполагает, что бужи большего размера будут полезны с точки зрения утечек, но не учитывают другие осложнения и их влияние на них, и необходимы дальнейшие исследования. На Пятой международной консенсусной конференции было рекомендовано использовать большой буж.
Создание гастрэктомии со сшитым рукавом
Для этого используется эндоскопический степлер длиной 60 мм. Выстрел начинают в точке примерно на 5 см проксимальнее привратника вдоль бужа и под углом, параллельным малой кривизне. Необходимо убедиться, что степлер охватывает переднюю и заднюю части желудка одинаковой длины, чтобы избежать «закручивания» рукава по спирали. Скрепочные швы последовательно проводят вдоль бужа по направлению к углу Гиса и разделяют глазное дно на расстоянии 0,5–2 см латеральнее пищевода. Оставшаяся кардия будет вывернута в GE соединение с использованием узловых швов Лемберта. Затем ампутированный желудок удаляют через 15-мм порт.
-
Усиление скобочного ряда — основной задачей поддержки скобочного ряда является уменьшение протекания скобочного шва и скорости кровотечения. Для этого существует множество техник и две основные категории: пришивание и укрепление. В недавнем метаанализе 2016 года при сравнении армирования с отсутствием армирования не было обнаружено статистически значимой разницы в скорости утечки; тем не менее, это действительно показало снижение общих осложнений, включая кровотечение из скобочного шва. При сравнении обшивания с контрфорсом, сшивание показало меньшие преимущества, более длительное время операции и более высокий уровень осложнений. Необходимы дальнейшие исследования, чтобы определить наилучший метод армирования, но в последнем консенсусе большинство экспертов используют технику контрфорса.
-
Высота скобы- в среднем толщина стенки антрального отдела, тела и фондов- 3,1, 2,4 и 1,7 мм соответственно. Цель состоит в том, чтобы использовать степлер с достаточно высокими скобами, чтобы разместить более толстый антральный отдел вместо более тонкого дна. Некоторые ратовали за превосходные результаты, используя более высокую высоту скобы в дистальном направлении и меньшую высоту скобы в проксимальном направлении при приближении к глазному дну.
Эндоскопия
Гибкий эндоскоп осторожно вводится в пищевод и визуализируется линия скобок на целостность и гемостаз. Оставшийся желудок можно погрузить в ирригационную жидкость, а затем вдохнуть с помощью эндоскопа, чтобы проверить, не протекает ли скобочный шов.
-
Интраоперационный тест на утечку- это остается на усмотрение хирургов, так как он дает противоречивые результаты. Многоцентровый ретроспективный анализ, проведенный в 2017 году, продемонстрировал низкую чувствительность интраоперационного теста на герметичность для прогнозирования послеоперационной несостоятельности. Они продемонстрировали, что интраоперационный тест на подтекание был отрицательным у 91% пациентов, у которых в конечном итоге развилась несостоятельность скобочного шва.
Закрытие
Фасциальное закрытие выполняется в месте 15-мм порта, а закрытие кожи выполняется на всех участках.
Осложнения
В настоящее время 30-дневная заболеваемость и смертность при лапароскопической рукавной гастрэктомии в литературе колеблются от 0 до 17,5% и 0-1,2% соответственно.
Как и при многих операциях, осложнения можно разделить на ранние и поздние.
Ранние осложнения после рукавной гастроэктомии
Кровотечение
Зарегистрированная частота составляет от 1 до 6% после операции и может быть внутрипросветной или внутрибрюшной. Внепросветное кровотечение обычно происходит из скобочного шва, селезенки, печени или брюшной стенки. Это лечится повторной операцией по усмотрению хирурга. При внутрипросветном кровотечении у пациента может наблюдаться мелена или кровавая рвота с сопутствующим падением гематокрита. Это можно лечить эндоскопическими средствами и, реже, хирургическим вмешательством.
Имеются некоторые данные в пользу усиления скобочного шва для предотвращения кровотечения. Были более успешные результаты при сравнении укрепляющих материалов вместо армирования скобочного шва. В этой области до сих пор ведутся споры, и окончательный вывод еще не сделан.
Утечка
Частота послеоперационной несостоятельности при лапароскопической рукавной гастрэктомии составляет от 2 до 3%. Причиной несостоятельности у пациентов с рукавной гастрэктомией является повышенное давление на скобочный шов на фоне относительной ишемии. Обычно он располагается чуть ниже желудочно-кишечного перехода, где имеется относительная ишемия из-за зависимости от поврежденных коротких желудочных сосудов. Повышение давления может быть связано с дистальным сужением, вызванным бужом малого калибра, стриктурированием или технической ошибкой при прокалывании степлера слишком близко к угловой вырезке.
Получены неоднозначные результаты и мнения о том, может ли усиление скобочного шва снизить скорость послеоперационной несостоятельности, и необходимы дальнейшие исследования. Было продемонстрировано, что больший размер бужа снижает частоту несостоятельности у пациентов с рукавной гастрэктомией.
Пациенты могут быть бессимптомными, но часто имеют лихорадку, тахикардию и тахипноэ с учащением пульса, являющимся первым признаком. Диагностическим тестом выбора является компьютерная томография с пероральным и внутривенным контрастированием, демонстрирующая относительно высокую чувствительность и специфичность. Серия контрастных изображений UGI обладает высокой специфичностью, но низкой чувствительностью и поэтому не рекомендуется в качестве диагностической визуализации первой линии.
Подтекания следует классифицировать как острые (<5 дней после операции) или хронические (>4 недель после операции). У острого, нестабильного пациента исследование с дренированием утечки и установкой дистального питательного зонда является методом выбора. У хронических больных оперативное лечение менее успешно.
Если они нестабильны, пациенту потребуется операция, как описано для острой утечки. При хронической несостоятельности/фистуле у стабильного пациента лечение консервативное с использованием дренирования абсцесса, если он есть, антибиотиков, NPO, ТПП и внутрипросветного стентирования. Большинство хронических свищей/подтеканий закрываются в диапазоне от 4 недель до 3 месяцев.
Поздние осложнения после рукавной гастроэктомии
Стриктура
Это осложнение встречается с частотой до 4% и может проявляться остро вторично по отношению к отеку или чаще хронически. Общими симптомами являются дисфагия, тошнота и рвота, и наиболее частая локализация - в угловой вырезке. В острой ситуации это, вероятно, вторично по отношению к отеку или перегибу из-за технических проблем. Предпочтительным диагностическим изображением является контрастное исследование UGI. Лечение острой стриктуры консервативное и требует хирургического вмешательства только в случае неразрешения. Пациентам с хроническими стриктурами следует выполнить эндоскопическую баллонную дилатацию, и для долгосрочного улучшения состояния может потребоваться несколько вмешательств. Неэффективность эндоскопического лечения потребует хирургического вмешательства либо с лапароскопической серомиотомией, либо с переходом на процедуру обходного желудочного анастомоза.
Гастроэзофагеальный рефлюкс
Тяжелая ГЭРБ является относительным противопоказанием к рукавной гастрэктомии. В литературе были противоречивые результаты, но многие выступали за развитие или ухудшение симптомов рефлюкса. Терапией первой линии являются ИПП, но если у пациента наблюдаются тяжелые симптомы и он невосприимчив к медикаментозному лечению, ему может потребоваться переход на желудочное шунтирование по Ру.
Дефицит питательных веществ
Все бариатрические процедуры связаны с дефицитом питательных веществ и в значительной степени предотвращаются рутинным тестированием и ежедневным приемом добавок. Имеются данные, свидетельствующие о снижении частоты дефицита питательных веществ по сравнению с пациентами с шунтированием желудка, за исключением фолиевой кислоты.
Если у пациента со статусом после рукавной гастрэктомии имеется классическая триада энцефалопатии Вернике, следует оценить дефицит тиамина. Триада включает энцефалопатию, глазодвигательные нарушения (такие как нистагм, офтальмоплегия) и признаки поражения мозжечка (такие как атаксическая походка и дисметрия). У пациентов также может быть полинейропатия. Если присутствуют психоз и конфабуляция, это называется синдромом Вернике-Корсакова. Наиболее частым проявлением энцефалопатии Вернике является изменение психического статуса. Клиницисты должны иметь высокий индекс подозрительности. Им следует приступить к немедленному лечению до подтверждения результатов оценки уровня тиамина. После введения тиамина пациенты должны наблюдаться и тщательно оцениваться на предмет улучшения клинических проявлений.
Клиническое значение
Лапароскопическая рукавная гастрэктомия стала самой популярной операцией по снижению веса в Турции за последние два десятилетия. В настоящее время доступны долгосрочные данные об исходах рукавной гастрэктомии, и это очень многообещающе. Сообщается, что средняя потеря избыточного веса после пяти лет лапароскопической рукавной гастрэктомии составляет около 60%, а сопутствующие заболевания исчезают превосходно. Метаанализ, проведенный в 2017 году, сравнил среднесрочные и долгосрочные результаты между рукавной гастрэктомией и шунтированием желудка по Ру. Был сделан вывод о том, что в среднесрочной перспективе (3-5 лет после операции) обе операции имели схожие результаты с точки зрения снижения избыточной массы тела и разрешения или улучшения сопутствующих заболеваний.
Улучшение результатов команды здравоохранения
Борьба с ожирением осуществляется межпрофессиональной командой для достижения идеальных результатов. Несмотря на то, что существует несколько видов бариатрических процедур для снижения веса, ключевым моментом является информирование пациентов о профилактике ожирения. Все медицинские работники, включая практикующих медсестер, должны обучать пациента здоровому питанию, регулярным физическим упражнениям и поддержанию здорового веса. Эти профилактические меры работают до тех пор, пока пациент соблюдает правила. Что еще более важно, эти меры практически лишены рисков. Бариатрическая хирургия не лечит ожирение, и результаты не всегда гарантированы. Тем не менее, для тех, кому удалось похудеть с помощью операции, есть дополнительное преимущество в виде лучшего контроля уровня глюкозы, снижения артериального давления и липидов.
Стоимость операции рукавной гастроэктомии в Турции
Стоимость операции рукавной гастроэктомии в Турции в среднем 3500 долларов.








